Почему возникает атопический дерматит?
Это заболевание наследственно обусловленное.
1. неспособность иммунной системы адекватно реагировать на различные внешние и внутренние факторы, о которых речь пойдет дальше.
https://www.youtube.com/watch?v=ayppLBUMInY
2. мутация гена, отвечающего за нормальную работу рогового слоя эпидермиса. Это самый верхний его слой, состоящий из роговых чешуек.
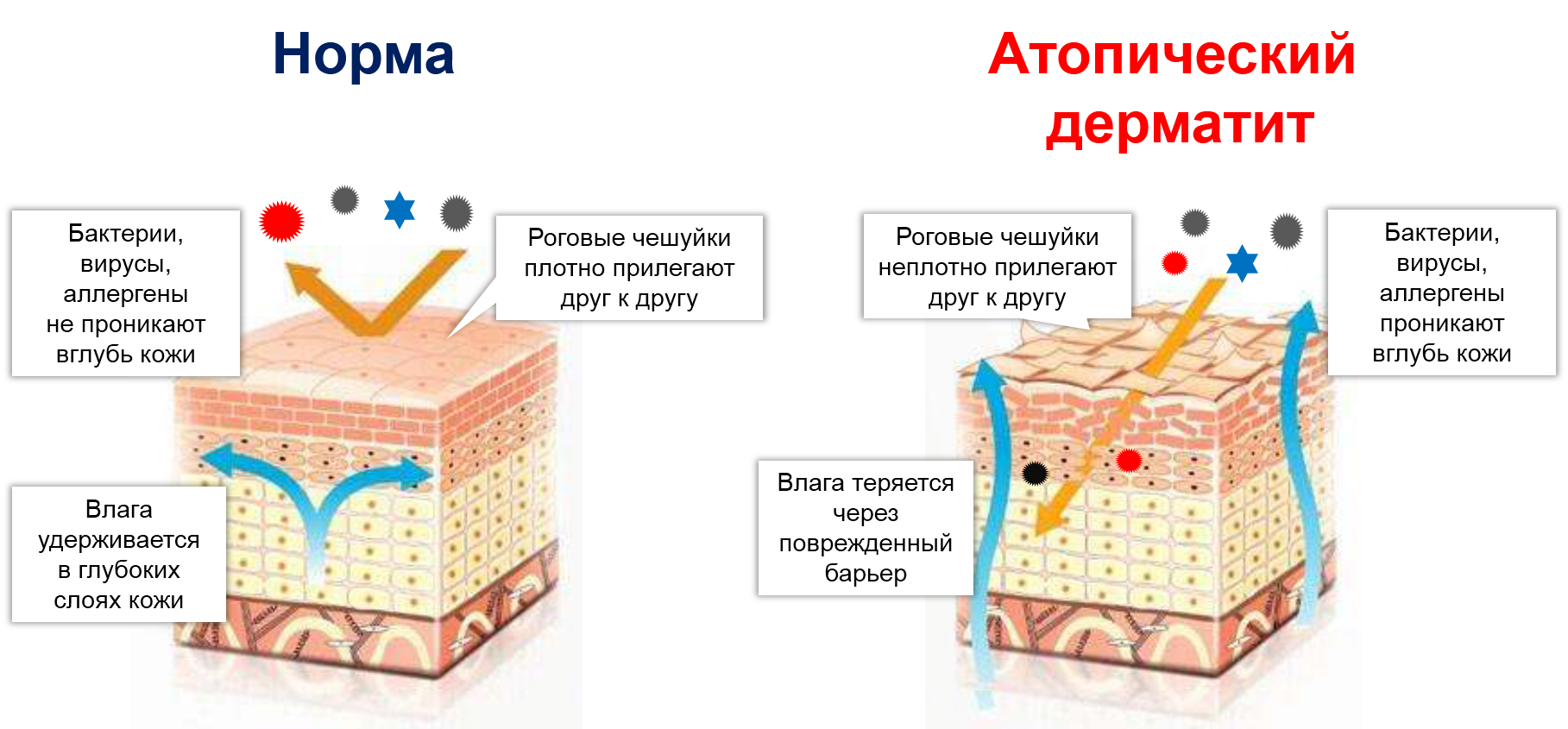
Подобно кирпичам в кирпичной стенке, роговые чешуйки в норме плотно прилегают друг к другу. Благодаря этому они удерживают влагу в более глубоких слоях кожи и защищают ее от пересыхания.
Помимо этого, роговой слой – это наш щит от вирусов, бактерий, частиц пыли, агрессивных веществ, попадающих на кожу и пр.
Он частично проницаем для каких-то веществ. Иначе, наружные средства, наносимые на кожу, не имели бы никакого смысла.

Но главное, чтобы он не был ИЗБЫТОЧНО проницаем.
При атопическом дерматите главная причина кожных проявлений – не аллергия, как считали раньше, а несостоятельность барьерной функции рогового слоя эпидермиса.
Если не лезть глубоко в патогенез, это заболевание возникает потому, что на генетическом уровне произошла мутация белка филаггрина (FLG), который у здоровых людей обеспечивает крепкие связи между чешуйками рогового слоя эпидермиса. Поэтому они лежат плотно прижавшись друг к другу.
При атопическом дерматите эти связи очень рыхлые. Между клетками рогового слоя остаются «дырки», и через них из глубоких слоев кожи уходит влага.
Обезвоженная кожа чрезмерно чувствительна к внешним раздражителям (синтетика, шерсть, пыль, жара, холод и пр.).
Поврежденный эпидермальный барьер становится проницаемым для различных аллергенов, химических веществ, вирусов, бактерий.

Развивается хроническое воспаление как реакция иммунной системы на них.
Сухость кожи плюс воспаление дают сильнейший зуд.
Присоединяется инфекция. Чаще всего это золотистый стафилококк.
Главные факторы риска и причины атопического дерматита
Сильная аллергическая реакция, проявляющаяся появлением сыпи или других кожных элементов, встречается не у всех детишек. В настоящее время ученые выделяют более тысячи различных причин, которые могут привести к появлению атопического дерматита. В большинстве случаев провоцирующими агентами являются химические вещества.
Единственная точная причина возникновения заболевания ученым неизвестна. Это связано с индивидуальной кодировкой генов в каждом человеческом организме. Установлено, что при попадании конкретного триггера риск развития атопического дерматита при наличии конкретной генетической предрасположенности составляет более 95-98%.
Среди возможных причин некоторые ученые отмечают наличие патологий кожи. При нарушении целостности кожного покрова аллергены гораздо проще попадают в детский организм и запускают целый каскад воспалительных реакций. При развитии заболеваний периоды обострений сменяются ремиссией. В результате длительной болезни изменяется структура кожи. Это также может повлиять на вероятность прогрессирования заболевания.
Фактором риска атопического дерматита часто является наследственная отягощённость по аллергии и бронхиальной астме. Неблагоприятными являются и такие факторы, как особенности конституции, нарушения питания, недостаточно хороший уход за ребёнком.
Понять, что такое атопический дерматит и как его лечить, помогут знания о патогенезе этого аллергического недуга.
Каждый год знания учёных о иммунопатологических процессах, протекающих в организме при атопической детской экземе, увеличиваются.
В ходе болезни нарушается физиологический кожный барьер, активируются лимфоциты Th2, снижается иммунная защита.
Доктор Комаровский в своих популярных среди молодых родителей статьях затрагивает тему особенностей детской кожи.
Комаровский выделяет 3 главных особенности, имеющих значение в нарушении кожного барьера:
- недоразвитость потовых желёз;
- хрупкость рогового слоя детского эпидермиса;
- большое содержание липидов в коже у новорождённых.
Все эти факторы приводят к снижению защиты кожных покровов грудничка.
Атопический дерматит у грудничка может возникнуть вследствие филаггриновой мутации, при которой происходят изменения белка филаггрина, обеспечивающего структурную целостность кожи.
Атопический дерматит формируется у детей до года вследствие снижения местного иммунитета кожи к проникновению внешних аллергенов: биосистемы стирального порошка, эпителия и шерсти домашних питомцев, ароматизаторов и консервантов, содержащихся в косметических продуктах.

Дерматит атопического вида возникает в результате генетической предрасположенности младенцев до 1 года и детей старшего возраста, а также аллергии на окружающую среду.
У тех, кто имеет наследственную склонность к аллергическим реакциям, атопический вид дерматита проявляется чаще, от чего появляются поражения в области кожи.
Если у обоих родителей присутствует гиперчувствительность, тогда опасность развития атопического дерматита возникает в 75-80% случаев, если таковая атопия есть у одного из родителей, тогда вероятность заболевания снижается до 40-50%.
Симптомы атопического дермотита, способны вызывать аллергическую реакцию. Это происходит, когда детей в первые месяцы их жизни начинают кормить различными смесями, сделанными искусственным способом.
У многих детей, после такого прикорма, нарушен пищеварительный процесс, из-за перекармливания. Если введение прикорма неправильное, у детей возникают частые инфекционные и вирусные заболевания, а также аллергические реакции,например атопический дерматит.
Большая вероятность заболеть возникает у тех детей, у которых присутствуют такие заболевания:
- гастрит;
- энтероколит;
- дисбактериоз;
- гельминтоз.
Если мать при беременности и лактации употребляет пищу с большим содержанием аллергенных продуктов, тогда это приводит к возникновению атопического дерматита.
Если у родителей слабая пищеварительная система, то это отражается на иммунной системе детей, и соответственно влияет на дальнейшее развитие и формирование иммунитета.
Значимые причины для возникновения атопического вида дерматита, проявляющегося у детей, следующие: это среда обитания домашних клещей, химия, используемая в быту, препараты лекарственного предназначения, а также пыль или пыльца растений и многое другое.

Вызвать атопический дерматит могут также следующие факторы: это высокое психическое и эмоциональное напряжение, загрязненная экология, когда происходят изменения погодных условий в каждом новом сезоне.
При таком влиянии на организм, то есть атопическом дерматите, иммунная система становится слабее, чем раньше.
Симптомы атопического дерматита
1. Генерализованная (распространенная) сухость кожи.
У взрослых сухость сопровождается уплотнением кожи и усилением кожного рисунка.
2. Участки покраснений с чешуйками, иногда с мокнутием.
3. Зуд. Это обязательный признак атопического дерматитата.
«Главный бич людей с атопическим дерматитом — зуд.
Вы чешетесь. Нет, не так. Вы раздираете себя.
Чесаться — это боль и сладость одновременно. Какой-то лютый кайф и адские муки. Разодрать бёдра до крови, оставить ссадины на щиколотках и набухшие борозды на плечах или подмышках. Зуд разъедает тело изнутри.
Я ворочаюсь и с трудом засыпаю — каждый катышек на простыне мне враг. Не могу нормально принять душ, мучаюсь в шерстяных свитерах и колючих колготках».
Самое ужасное, что чаще всего атопический дерматит появляется у совсем крох: в 2-3 месяца жизни. И если взрослый хоть как-то может себя контролировать, то малышу не скажешь: «потерпи», «не чеши».
Страдание испытывает не только сам больной. Страдает вся семья, потому что спокойно смотреть на мучения близкого человека, а тем более, маленького ребенка, невозможно.
Атопический дерматит проявляется многочисленными симптомами, которые причиняют малышу сильный дискомфорт. Выраженность проявлений заболевания зависит от сочетания многих факторов. При легком течении болезни симптомы проявляются в меньшей степени. Если же у ребенка аллергическая предрасположенность достаточно выражена, то иммунный ответ на провоцирующий фактор будет весьма сильным.
Во время обострения дерматит проявляется следующими характерными признаками:
- Выраженный зуд. Он беспокоит ребенка на протяжении всех суток. Несколько уменьшается в ночное время. Малыши, расчесывая поврежденные участки кожи, могут занести дополнительную инфекцию и вызвать ухудшение течения болезни. Применение антигистаминных препаратов помогает несколько уменьшить проявление этого дискомфортного симптома.
- Появление эритематозных пятен. На коже начинают образовываться многочисленные яркие красные пятна. При легком течении заболевания кожные высыпания могут появляться только на ограниченных участках тела. Часто они возникают на спине, животе или на руках. Пораженная кожа приобретает характерный «огненный» цвет. На ощупь она становится горячей, несколько уплотненной.
- Появление сухости. Это также один из наиболее часто встречающихся симптомов атопического дерматита. Чем дольше протекает заболевание, тем более выраженным становится это проявление. Это связано с нарушением водно-липидного состава кожи (в связи с длительным воспалительным процессом). Строение слоев кожи нарушается, что способствует изменению ее качества. Кожные покровы становятся очень сухими на ощупь и истончаются.
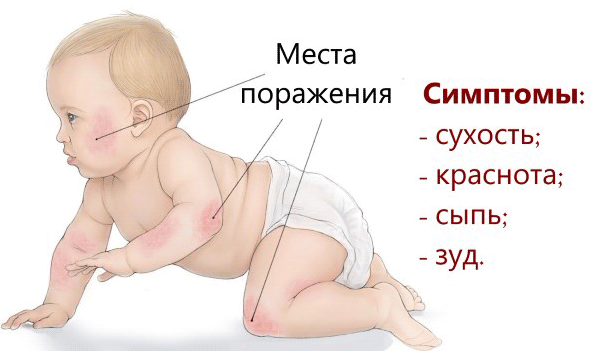
- Различные кожные высыпания. Для атопического дерматита характерно многообразие различных проявлений. В большинстве случаев заболевание проявляется появлением везикулярных элементов. Как правило, они содержат внутри серозную жидкость. В более редких случаях встречаются папулезные элементы или появляются различные корочки. Такие высыпания наиболее часто возникают во всех складках кожи. Очень часто они появляются в локтевой ямке, под коленками, а также могут возникнуть за ушами или на щеках.
- Явления лихенификации. Этот признак появляется уже достаточно поздно. Он возникает при постоянных расчесах, при наличии поврежденных участков кожи. При этом происходит изменение структуры и строения кожи. Она становится более плотной, нарушается архитектура коллагеновых и эластиновых волокон.
- Плохое самочувствие ребенка. Сильный зуд вызывает у малыша выраженное беспокойство. Малыши больше капризничают, часто плачут. При тяжелом течении заболевания могут даже отказываться от еды. Для детей более старшего возраста характерна повышенная возбудимость – и даже несколько агрессивное поведение. Нарушается сон.
После стихания острого процесса наступает период ремиссии. Все симптомы, которые были характерны во время обострения, сменяются другими. Длительность ремиссии может зависеть от множества различных факторов. При благоприятном течении болезни такие периоды могут длиться даже несколько лет.
Для периода ремиссии атопического дерматита характерны следующие признаки:
- Изменение структуры кожи. Некоторые участки кожных покровов становятся уплотненными, а другие — истончаются. Это происходит вследствие изменения структуры и строения кожных слоев. Участки, на которых располагались мокнущие язвы, как правило, заживают, но становятся менее плотными на ощупь. На заживших ранках могут образовываться корочки.
- Следы расчесов. Встречаются практически у всех малышей с атопическим дерматитом. Наиболее выражены у малышей с частыми обострениями болезни. Обычно проявляются в виде узких полосок белого или красноватого цвета. Покрывают всю поверхность тела. В большом количестве можно увидеть на ручках или щечках малыша.
- Изменение кожного рисунка. При длительном воспалительном процессе, который протекает при данном заболевании, меняется архитектура строения кожи. Появляются участки гиперпигментации.
- Выраженное иссушение кожи и появление участков с шелушением. Этот симптом характерен в самые первые дни после стихания обострения. Кожные покровы становятся очень сухими. На коже головы и на сгибах рук могут появляться многочисленные чешуйки. Они легко отторгаются во время мытья или при прикасании.
- При длительном течении заболевания возможно появление выраженной сухости и шелушения вокруг красной каймы губ. Часто это является проявлением атопического хейлита. Такое состояние не требует специального лечения – кроме использования мягких бальзамов для губ, одобренных для использования для детей. В некоторых случаях атопический хейлит проходит самостоятельно, без использования дополнительных средств.
Чтобы вовремя обратится к врачу за помощью, нужно знать следующие симптомы, возникающие при атопическом дерматите у детей:
- один из основных признаков ребенка с атопическим дерматитом – это зуд, в пораженной зоне, когда происходит жжение кожи, и она постоянно чешется, от постоянного желания убрать признаки зуда, приходится чесать место кожного поражения до крови;
- когда баланс воды в коже нарушается, на ней появляются шелушения, она начинает краснеть, возникают трещины и сырые ранки, в период продолжительного времени они не могут зажить;
- еще одно проявление атопического дерматита у детей: в одном месте поражения кожи не остаются, а распространяются в различных частях тела: сгибы в локтях и коленях, ягодицах, подбородке, а также шейном участке и щеках;
- бессонница и некоторое беспокойство, вызванное вышеперечисленными факторами, это частое проявление дерматита атопического вида.

К ним относят:
- розовый лишай;
- чесотка;
- псориаз;
- микробная экзема;
- диатез.
| Форма и возраст | Характеристика высыпаний | Локализация | Признаки, характерные для формы |
| Младенческий возраст от 0-3 лет | Мокнущие везикулы, элементы эритематозного характера | Область лица и шеи, волосяная и ягодичная часть | Симметричность и полиморфизм элементов. Постепенный и слабовыраженный переход от пораженного участка кожи к здоровому |
| Детская форма от 3 лет до подросткового возраста | Наличие корок, шелушения, зуда и эрозии на теле ребенка | Сгибательные и разгибательные части конечностей, а также лицо | Повышенная сухость кожи и наличие кругов под глазами, придающие детям усталый вид. Зуд, как умеренный так и интенсивный. |
| Подростковый возраст от 12 лет | Лихенификация и инфильтрация на коже, экскориации | Тыльная часть суставов и коленей, задняя часть шеи и кожа век | Эритема не может быть представлена четкими границами. Пятнистая пигментация и повышенная сухость кожного покрова |
Для того чтобы точно узнать диагноз болезни, следует обратиться к тем, кто лечит этот недуг, то есть следующим врачам:
- Аллеркологу;
- Гастроэнтерологу и неврологу;
- Дерматологу.
Диагностика
Существуют критерии атопического дерматита, благодаря которым можно установить правильный диагноз.
Основные критерии:
- раннее начало заболевания у младенца;
- зуд кожи, чаще проявляющийся ночью;
- хроническое непрерывное протекание с частыми серьёзными обострениями;
- экссудативный характер сыпи у новорождённых и лихеноидный — у более старших деток;
- наличие близких родственников, страдающих аллергическими заболеваниями;
Дополнительные критерии:
- сухость кожи;
- положительные кожные пробы при аллергологическом тестировании;
- белый дермографизм;
- наличие конъюнктивита;
- пигментация окологлазничной области;
- центральное выпячивание роговицы — кератоконус;
- экзематозное поражение сосков;
- усиление кожного рисунка на ладонях.
Лабораторные диагностические мероприятия при тяжёлом атопическом дерматите назначаются врачом после осмотра.
После того, как родители заметят симптомы болезни, им необходимо посетить таких врачей как детский аллерголог-иммунолог или дерматолог, осматривающий детей и проводящие диагностику.
Осмотр детей специалистом завершается тем, что он оценивает общее состояние малыша.
Прежде всего, обращают внимание на следующие факторы здоровья:
- дермографизм;
- степень влажности;
- локализация высыпаний;
- выраженность проявлений;
- площадь общего поражения кожного покрова.
Врачу важно провести четкую дифференсацию с такими болезнями как чесотка, ихтиоз, розовый лишай и болезнями, относящимися к иммунодефицитным.
Если на теле детей наблюдается более трех признаков, по которым врач ставит диагноз атопический дерматит, тогда в медицинском заключении будет написана эта причина появления высыпаний на кожном покрове.

Выявить конкретный аллерген, который способствует появлению симптомов атопического дерматита, помогут вспомогательные лабораторные и инструментальные тесты.
Общий анализ крови
Повышение уровня лейкоцитов выше нормы свидетельствует о наличии воспалительного процесса в организме. Выраженная эозинофилия (повышение количества эозинофилов) говорит о наличии аллергической природы заболевания. Все аллергии протекают с ускорением СОЭ в острый период болезни.
Для проведения анализа у малыша забирают немного венозной крови. С помощью этого анализа можно посмотреть функцию печени и почек. Повышение уровня трансаминаз может свидетельствовать о вовлечении в системный процесс печеночных клеток. В некоторых случаях также происходит нарастание уровня билирубина.
Оценить повреждение почек можно, определив количественные показатели мочевины или креатинина. При длительном течении заболевания эти показатели могут изменяться в несколько раз. При изменении уровня креатитина обязательно покажите ребенка врачу-нефрологу. Он поможет выбрать правильную тактику дальнейшего лечения малыша.
Это вещество является основным белковым субстратом, который клетки иммунной системы выделяют в ответ на попадание в организм аллергенов. У здорового малыша уровень иммуноглобулина Е остается нормальным на протяжении всей жизни. Для детей с атопическими заболеваниями характерно повышенное содержание этого вещества в сыворотке крови.
Материалом для исследования является венозная кровь. Анализ готов, как правило, через 1-2 дня. Во время обострения заболевания уровень иммуноглобулина Е во много раз превышает норму. Повышение показателя более 165 МЕ/мл может свидетельствовать о наличии атопии. Во время ремиссии уровень иммуноглобулина Е несколько снижается. Однако достаточно длительное время он может оставаться несколько повышенным.
Этот метод является классическим способом определения аллергенов в иммунологии. Применяется в педиатрии уже более ста лет. Метод достаточно простой и информативный. Проводятся такие провокационные пробы для малышей старше четырех лет. Детки более раннего возраста могут выдать ложноположительные результаты во время проведения теста. Это во многом связано с особенностями функционирования иммунной системы в этом возрасте.
Проведение исследования занимает, как правило, не более часа. Малышу делают небольшие насечки на коже специальным острым скальпелем. Бояться таких порезов не стоит. Они слишком маленькие для того, чтобы стать угрозой инфицирования или нагноения.
После нанесения специальных насечек доктор наносит диагностические растворы аллергенов. Вещества наносятся в сильном разведении. Это позволяет минимизировать риск возможной бурной аллергической реакции. Такие диагностические растворы можно наносить несколькими способами. Обычно выбирается капельный.
На сегодняшний день широко используется аппликационный метод. Он не требует дополнительных насечек. При таком способе нанесения аллергена диагностический раствор заранее нанесен на материал. Врач просто приклеивает его на кожу ребенка и через некоторое время оценивает результат.
Обычно результат оценивается через 5-15 минут. Это время зависит от исходного диагностического раствора, который применяется в исследовании. Если у малыша есть аллергическая предрасположенность или выраженная чувствительность к конкретному аллергену, то через указанное время на месте аппликации появится покраснение (и даже кожные проявления). Ими могут быть папулы или везикулы.
Безусловным минусом такого теста является невысокая специфичность. Если у малыша очень чувствительная и нежная кожа, то могут наблюдаться различные ложноположительные реакции. Под воздействием любого химического провокатора слишком нежная кожа может отреагировать чрезмерно остро. В таких случаях говорить об однозначном наличии аллергии нельзя.
Эти исследования считаются самыми современными среди всех методов диагностики атопических заболеваний. Они начали применяться совсем недавно, но показали отличный результат в диагностике аллергических болезней. Проведение теста не требует нанесения насечек и выполнения надрезов на коже. Материалом для исследования является венозная кровь.
Срок выполнения анализа обычно составляет от трех дней до нескольких недель. Это зависит от количества тестируемых аллергенов. Для удобства маленьких пациентов современные лаборатории определяют сразу целую линейку аллергенов, похожих по антигенному строению. Это позволяет не только точно установить один провоцирующий фактор, но и выявить все перекрестные аллергены, которые также могут спровоцировать обострение.
Суть метода сводится к определению специфических антител, которые образуются в организме после попадания в него аллергенов. Они представляют собой белковые молекулы, которые очень чувствительны к различным чужеродным агентам. При любом контакте с аллергеном клетки иммунной системы выбрасывают огромное количество антител. Такая защитная реакция призвана быстро устранить чужеродный агент из организма и ликвидировать воспаление.
Серологический тест является важным диагностическим исследованием при установлении провоцирующих факторов, которые могут спровоцировать появление аллергической реакции. Он обладает достаточно высокой специфичностью (95-98%) и информативностью. Минус исследования — высокая стоимость. Обычно за определение 10 различных аллергенов цена составляет 5000-6000 рублей.
Как связаны пищевая аллергия и атопический дерматит?
Довольно долгое время считали, что атопический дерматит – это следствие пищевой аллергии.
Больные годами сидели на гипоаллергенной диете. Под строгим запретом были яйца, птица, рыба, овощи и фрукты ярко-красного и оранжевого цвета, цитрусовые, орехи, мед, кондитерские изделия, кофе, какао, грибы, копчености и пр.
Но оказалось, что пищевая аллергия при атопическом дерматите — это сопутствующая патология, которая может вызвать его обострение.
Если у человека есть аллергия на какой-то продукт, то попадая в ЖКТ и всасываясь в кровь, он вызывает бурную реакцию иммунной системы, в результате которой усиливаются покраснение кожи и зуд.
Профилактика обострений
Они складываются из патогенеза заболевания.
- Раз кожа теряет влагу, нужно ее увлажнять и главное, сделать так, чтобы эта влага в ней сохранялась.
- Поскольку атопический дерматит -это хроническое воспаление кожи, нужны противовоспалительные средства.
- Основный и самый мучительный симптом — зуд. Зуд мешает жить, спать. Кроме того, расчесывания кожи приводят к ее повреждениям и риску инфицирования. Поэтому третий принцип лечения — контроль зуда.
- Если инфицирование все-таки произошло, врач подключает антибактериальную терапию.
- Крайне важно устранить факторы, вызывающие обострение дерматита.
Разберем все по порядку.
Увлажнение кожи при атопическом дерматите — это не профилактическая мера, а самая что ни на есть лечебная, учитывая патогенез заболевания.
Ежедневно по нескольку раз в день необходимо увлажнять кожу ребенка эмолентами.
Эмоленты (эмоллиенты) – это жиры и жироподобные вещества, которые проникают в роговой слой эпидермиса, оказывают смягчающее и увлажняющее действие за счет того, что предотвращают потерю влаги.
Чаще всего из эмолентов врачи рекомендуют:
- Локобейз Рипеа.
- Липобейз.
- Mustela Stelatopia.
- Средства линейки Эмолиум.
- Средства линейки Топикрем.
- Средства линейки Липикар АР La Roche-Posay.
- Avene TriXera.
- Средства A-Derma Exomega.
Кратность нанесения эмолента зависит от степени тяжести атопического дерматита. В среднем 3-4 раза в день, но может быть и чаще.
Обязательно наносить эмолент после купания: промокнули кожу полотенцем, и на еще влажную кожу сразу нанесли эмолент, который будет удерживать эту влагу.
Раз кожа увлажнена, исчезают чувство стянутости, зуд. А вместе с ними – плач, беспокойство, риск инфицирования.
Но эмолент будет работать только в том случае, если наносить его ЩЕДРО.
Расход его в неделю в зависимости от возраста должен быть не менее 250-500 мл.
Поэтому если для покупателя эмолент, который он приобретает в аптеке, дорогой, нужно подобрать такой, чтобы он и ребенку подходил, и родительскому кошельку. Ведь приобретать его придется постоянно.
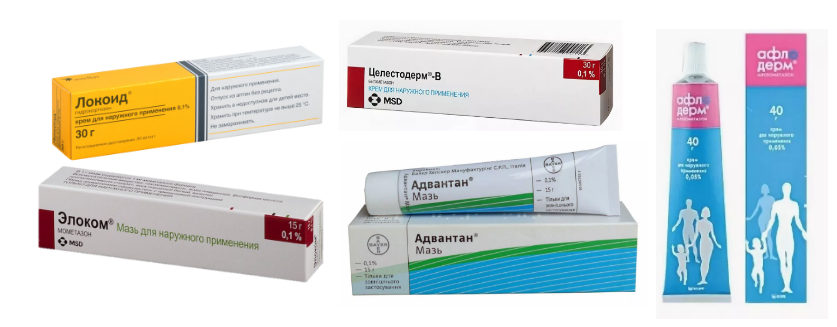
Противовоспалительные препараты первой линии – топические стероиды: Элоком, Афлодерм, Адвантан, Локоид, Целестодерм-В, Белодерм и др.
Они уменьшают воспаление, снимают покраснение, зуд, отек.
Современные гормональные средства для лечения атопического дерматита – это минимум системного действия и максимум безопасности.
Оптимальная форма при выраженной сухости кожи без мокнутия – форма мази. В ней много липидов, которые заменяют собой нарушенный липидный слой эпидермиса и удерживают влагу.
При мокнутии применяются кремы, гели. В них меньше липидов, и они не препятствуют испарению излишка воды с поверхности кожи.
Кремы и гели рекомендуются также при локализации воспалительных участков в области складок: локтевых, подколенных и пр.
Помимо этого, для нанесения на область складок можно рекомендовать лосьоны, эмульсии, т.к. эпидермис здесь очень тонкий, и нужна форма с минимальным проникновением вглубь кожи, чтобы уменьшить риск системных побочных эффектов.
Грудничкам чаще всего рекомендуются Адвантан (он идет с 4 мес.) и Локоид (с 6 мес.). Они считаются самыми безопасными.
Продолжительность применения топического стероида при обострении может быть разной. Это зависит от степени тяжести заболевания, силы стероида (по силе действия они делятся на несколько классов), локализации высыпаний. Например, на лице они, как правило, используются не более 3-5 дней, т.к. здесь всасываемость стероида намного выше, чем, допустим, на предплечьях.
В любом случае, врачи стремятся минимизировать длительность применения топического стероида настолько, насколько позволяет симптоматика. Если после 10-14 дней применения топического стероида эффект незначительный или отсутствует, обычно меняют его на противовоспалительный препарат второй линии.
При легком течении заболевания врач может назначить стероид местно не ежедневно, а 2-3 раза в неделю.
Но самый эффективный путь снизить суммарную дозу топического стероида во время обострения – постоянно применять эмоленты вне обострения и при малейших признаках обострения начать применять топический стероид.
Как вы, наверное, уже поняли, зуд при атопическом дерматите – это не просто неприятный симптом. Это нарушение сна, причем, не только у ребенка, но и у всех домочадцев, т.к. малыш сам не может спать и другим не дает.
Зуд – это прямой путь к осложнению, поскольку через места расчесов с поверхности вглубь кожи проникнут патогенные микробы и начнут там плодиться и размножаться, и тогда помочь больному значительно сложнее и затратнее.
Мы с вами привыкли, что зуд снимается, прежде всего, антигистаминными препаратами. Но при атопическом дерматите главное средство для контроля зуда — это топические стероиды. Они в короткие сроки уменьшают симптоматику и улучшают самочувствие.
Роль гистамина в развитии хронического воспаления при атопическом дерматите незначительна. Антигистаминные средства применяются исключительно для уменьшения зуда и улучшения сна. Посему многие врачи отдают предпочтение антигистаминным препаратам 1 поколения, которые известны своим седативным эффектом.
Полагаю, что некоторые доктора по-прежнему назначают его с месяца, т.к. альтернативы ему среди препаратов 2 поколения нет.
Но вы, разумеется, будете рекомендовать антигистаминные средства согласно инструкции. Совсем малышам подойдут только капли Фенистил (с 1 мес.), с 6 мес. — Зиртек капли.
Если все-таки произошло инфицирование кожи (появились гнойнички, которые вскрываются с образованием желтых корочек), врач местно назначает комбинированное средство: гормон антибиотик. Это Целестодерм-В с гарамицином, Белогент, Акридерм Гента и др.
Если местные средства не справляются со своей задачей, в ход идет системная противомикробная терапия: антибиотики, бактериофаги.
Чтобы уменьшить частоту и риск обострений атопического дерматита, нужно по возможности избегать триггеров.
Как это сделать?
- Не курить в присутствии атопика.
- Установить увлажнитель воздуха в комнате.
- Регулярно проветривать помещение.
- Носить одежду из хлопчатобумажной ткани.
- Пристроить в хорошие руки своего домашнего питомца, если с обострением дерматита никак не получается справиться.
- Исключить мыло и стандартные моющие средства. Пользоваться специальными для атопичной кожи.
- Тщательно подбирать стиральный порошок, хорошо прополаскивать после стирки одежду.
- Исключить из рациона пищевой аллерген, если таковой есть.
- Смягчать воду перед купанием специальными средствами.
- Не кутать ребенка, чтобы он не потел. С пОтом еще больше теряется влага.
Атопический дерматит могут спровоцировать многочисленные факторы. Все триггеры можно разделить на несколько категорий. Большинство провоцирующих агентов поступает в организм извне. На их долю приходится более 80% случаев заболеваний. Внутренние провоцирующие факторы встречаются гораздо реже. Обычно такие формы заболеваний характерны для малышей, имеющих много хронических болезней.
Все провоцирующие факторы, которые запускают каскад аллергических реакций, можно разделить на несколько этиологических категорий:
- Попадание пищевых аллергенов. Одна из самых часто встречающихся форм болезни. Первые случаи могут встретиться у малышей уже начиная с шестимесячного возраста. В это время в рацион малыша добавляются новые продукты – в качестве прикормов. У детей более старшего возраста активными аллергенами становятся цитрусовые, шоколад и морепродукты. Все тропические фрукты также могут вызывать проявления атопического дерматита.
- Вдыхание пыльцы растений и аллергия на цветение. Пик заболеваемости наступает к возрасту 6-8 лет. Обычно у малышей появляется сильный насморк с обильным отделяемым, нарушается дыхание, слезятся и краснеют глазки. У 20% деток к этим симптомам присоединяются кожные высыпания и выраженный зуд.
- Длительный прием антибактериальных препаратов, которые оказывают неблагоприятное воздействие на пищеварительную систему ребенка. 80% иммунитета формируется в кишечнике. Полезные бактерии помогают бороться с чужеродной микрофлорой и усиливают иммунитет. При длительном приеме антибиотиков формируются выраженные дисбактериозы и синдром раздраженного кишечника. Нарушенная микрофлора препятствует удалению аллергенов из организма, провоцируя обострения атопических заболеваний.
- Бытовая пыль, а также шерсть или пух животных. В более редких случаях — развитие атопического дерматита при контакте с текстильными изделиями, в которых живут домашние клещи. Сон на перьевых подушках может «подарить» малышам не радостные и приятные сны, а сильные зудящие высыпания на коже.
- Переход от питания материнским молоком на смеси. У многих малышей с непереносимостью лактозы могут возникнуть проявления лактазной недостаточности, а при генетической предрасположенности — атопический дерматит. Бывают случаи возникновения аллергических кожных заболеваний из-за введения смесей, которые содержат в своем составе следы орехов или сои.
- Все заболевания, которые ослабляют работу иммунной системы ребенка. Детки, часто болеющие простудными заболеваниями, в большей степени подвержены развитию атопического дерматита. Если малыш болеет простудными заболеваниями 3-4 раза в год, то мамочке следует обязательно показать ребенка врачу аллергологу-иммунологу. У часто болеющих малышей постоянное напряжение иммунной системы может привести к развитию аллергических реакций.
- Контакт с химическими аллергенами. Для малыша с индивидуальной непереносимостью или склонностью к аллергическим реакциям в качестве химического триггера могут выступать практически все химические соединения. Наибольшее количество случаев возникновения атопического дерматита отмечено при контакте со средствами бытовой химии. Нередки также аллергические контактные реакции на шампуни и средства личной гигиены. Чем больше ароматических добавок в составе продукта, тем выше риск развития неблагоприятных симптомов у малыша.
- Различные паразитарные болезни. Очень часто малышей с атопическим дерматитом начинают лечить симптоматически, забывая установить первопричину заболевания. У малышей до 5 лет виновниками возникновения болезни зачастую становятся глисты и различные паразиты. Обитая в кишечнике или других внутренних органах, они выделяют токсичные вещества, которые негативно влияют на иммунную систему. Такие токсины способствуют развитию воспалительного процесса во всех слоях кожи.
- Снижение иммунитета на фоне неблагоприятной экологии. Детишки, которые проживают в городах, гораздо чаще болеют атопическим дерматитом, чем их сельские сверстники. Многие ученые объясняют это ослаблением иммунитета на фоне ежедневного воздействия неблагоприятных факторов окружающей среды. Промышленное загрязнение воздуха и воды, огромное количество автомобильных выбросов отрицательно воздействуют на иммунную систему малыша. Организм загрязняется различными химическими элементами. Эти факторы постепенно снижают иммунитет ребенка и могут вызвать сильные аллергические реакции.
- Хронические заболевания. Малыши, которые имеют различные патологии внутренних органов, также подвержены развитию атопического дерматита. В группе риска — дети с хроническими болезнями пищеварительной и дыхательной систем. Ослабленный иммунитет ребенка не может бороться сразу с несколькими заболеваниями одновременно.
- Бактериальные инфекции. В последнее время ученые наблюдают сильную связь между стафилококковой инфекцией и развитием в последующем атопического дерматита. При проведении лабораторных тестов более чем в 90% случаев на поврежденных участках кожи определялся патогенный стафилококк. Этот микроорганизм отличается выраженным токсическим воздействием на клетки кожи, усиливает воспалительный процесс и способствует возникновению новых обострений болезни.
- Противовоспалительные мази, кремы и суспензии (болтушки). К ним относят «Циндол», «Элидел», «Тридерм», «Кетотифен» и многие другие средства. Эти препараты обладают противовоспалительным эффектом и помогают справляться с воспалением. Многие средства являются комбинированными. В их состав могут быть включены антибиотики в небольших концентрациях. Такие препараты обычно хорошо переносятся и не вызывают системных побочных действий. Назначаются они, как правило, 2-3 раза в день и на срок 10-14 дней. При более тяжелом течении заболевания могут применяться длительное время, до полного устранения неблагоприятных симптомов болезни.
- Гормональные мази. Применяются при длительном течении болезни. Бояться применения таких препаратов не стоит. Содержание глюкокортикостероидных гормонов в них достаточно небольшое. Вызвать побочные действия системного характера такие лекарства просто не смогут. Большинство препаратов для местного применения содержит беклометазон или преднизолон в небольших концентрациях. В лечении можно использовать мази «Адвантан», «Элоком» и многие другие, одобренные для педиатрической практики.
- Десенсибилизирующие препараты. Часто для устранения выраженного зуда врачи назначают антигистаминные средства. Это может быть «Супрастин», а также «Фенистил», препараты на основе дезлоратадина. Многие из препаратов используются для детей старше двух лет. Эти средства позволяют устранить сильное воспаление и справиться с изнуряющим зудом. Назначаются такие лекарства курсом от 10-14 дней.
Пищевая аллергия выявляется только у трети больных с атопическим дерматитом, поэтому сейчас врачи НЕ назначают всем подряд гипоаллергенную диету, как это было раньше.
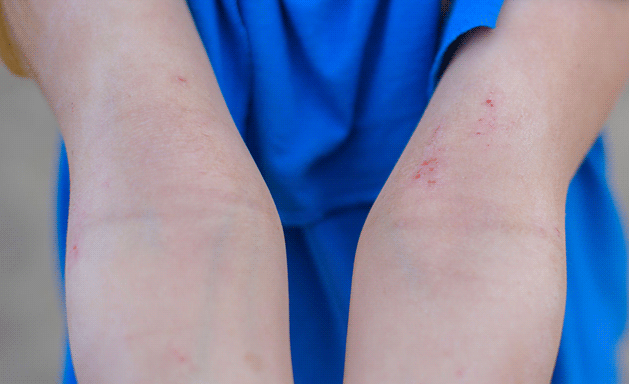
Важно четко понимать, на какой продукт возникает обострение.
Если после употребления определенного продукта симптомы в одних случаях усиливаются, а в других нет, он не является аллергеном, и исключать его из питания не нужно.
Продукт-аллерген ВСЕГДА даст обострение атопического дерматита.
То же касается и диеты кормящей мамы.
Кто-то использует для ухода за атопичной кожей ребенка обычный детский крем.
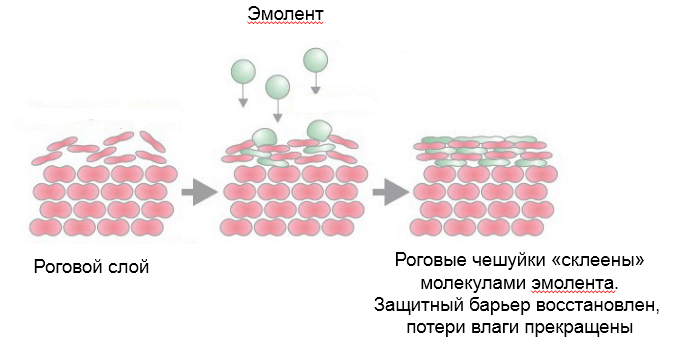
Детский крем – это не эмолент! Он не способен удерживать влагу в коже.
1. Топический стероид нельзя наносить на область век из-за риска развития глаукомы, и на область вокруг рта – он может стать причиной периорального дерматита.
2. Не рекомендуется смешивать топический стероид с детским кремом, как это иногда советуют врачи-педиатры, т.к. частоту побочных эффектов это не снижает, а вот на эффективности средства сказывается, поскольку меняется его фармакокинетика.
Противовоспалительные препараты второй линии – это ингибиторы кальциневрина — белка, отвечающего за синтез и высвобождение биологически активных веществ, запускающих воспалительную реакцию в коже.К этой группе относятся пимекролимус (крем Элидел) и такролимус (мазь Протопик).
Как они действуют?
Они подавляют чрезмерно бурную реакцию иммунной системы на воздействие триггеров, вызывающих обострение.
По сути, это местные иммуносупрессоры.
Пимекролимус (1% крем Элидел) разрешен с 3 месяцев, может наноситься на любую часть тела, включая лицо, складки, шею.
После нанесения Элидела возможны жжение, зуд, покраснение кожи. Иногда бывают нагноение, герпетические высыпания, дерматит, фурункулы (из-за иммуносупрессивного действия).
Такролимус (Протопик) показан с 2 до 16 лет в виде 0,03% мази, а взрослым – в виде 0,1% мази. Впоследствии, по мере стихания симптоматики, 0,1% мазь может быть заменена на 0,03%.
Побочные реакции аналогичны препарату Элидел.
Протопик тоже можно наносить на лицо, шею, складки.
Элидел применяется при легких и среднетяжелых формах атопического дерматита. Протопик – при среднетяжелых и тяжелых формах болезни.
Оба средства назначаются в том случае, если топические стероиды оказались неэффективными или малоэффективными. Или имеются противопоказания к ним.
Несомненный плюс препаратов Элидел и Протопик по сравнению с гормональными средствами – их можно применять длительно вплоть до полного очищения кожи. Только кратность применения уменьшается.
Элидел и Протопик назначаются также для профилактики обострений в качестве поддерживающей терапии.
Протопик нельзя использовать при иммунодефицитных состояниях и на фоне применения иммуносупрессоров.
Профилактические мероприятия
Врачи не дают четкого ответа: способны ли меры, направленные на ограждение детей, повлиять на полное прекращение атопического дерматита, но очевиден тот факт, что профилактика должна присутствовать.
Поэтому на родителей ложится ответственность за поддержание здоровья в нормальных условиях при атопическом дерматите. Они должны соблюдать правила гигиены и прочих рекомендаций для детей, составляемых медицинским специалистом.
Триггеры атопического дерматита
В результате дефекта эпидермального барьера кожа настолько чувствительна, что вызвать обострение могут самые разные факторы.
Перечислю основные:
- Жесткая вода.
- Сухой воздух.
- Перепады температур.
- Табачный дым.
- Мыло и обычные моющие средства (они повышают pH кожи, и она становится еще более чувствительной к различным повреждающим факторам).
- Шерстяная, синтетическая и просто жесткая одежда.
- Стиральный порошок, который остался на одежде или постельном белье после плохого прополаскивания.
- Различные добавки, входящие в состав наружных средств.
- Некоторые пищевые продукты (у 30% больных).
- Клещи домашней пыли.
- Шерсть домашних животных.
- Пыльца растений.
- Стресс (в основном, у взрослых).
Как подобрать эмолент?
Эмолент подбирается методом «тыка». У каждого конкретного больного кожа может по-своему реагировать на вещества, входящие в состав эмолента.
Для маленьких деток (до 2-3 лет) лучше не использовать средства, в которых содержится мочевина. Она может вызывать жжение.
Не нужно рекомендовать посетителю сразу полведра большую расфасовку нового для ребенка средства. Будет обидно, если не подойдет.
Ответы на частые вопросы по атопическому дерматиту
Если в роду ни у кого не было ничего подобного, почему у ребенка возник атопический дерматит?
Во-первых, мы не можем знать болячки всех наших предков.
Во-вторых, возможно, по каким-то причинам возникла новая мутация гена филаггрина именно у этого ребенка. В дальнейшем его потомки родятся с высокой вероятностью атопического дерматита.
Аллергический и атопический дерматит – это одно и то же?
Аллергический дерматит может быть у любого человека, у которого есть повышенная чувствительность к какому-то веществу или продукту.
Аллергический дерматит возникает только при встрече с аллергеном.
Атопический дерматит – это генетическая особенность защитного барьера кожи, поэтому совсем необязательна встреча с аллергеном, чтобы возникло обострение. Иногда обычное купание в жесткой воде вызывает обострение.
При аллергическом дерматите виновник высыпаний — аллерген.
При атопическом дерматите виновник высыпаний – несовершенный защитный барьер кожи.
Может ли атопический дерматит с возрастом пройти?
Да. У многих детей, у кого-то к 4-5 годам, у кого-то к школе, проявления атопического дерматита сходят на нет.
Какой порядок нанесения местного противовоспалительного средства и эмолента?

О порядке нанесения гормона и эмолента: сначала гормон, а через несколько минут эмолент (после того, как гормон всосался).
Но после купания лучше изменить порядок: пока еще кожа влажная, нанести эмолент, чтобы он удерживал влагу, а через несколько минут — гормон.
В инструкции сказано, что сначала Элидел, а потом сразу можно нанести смягчающее средство.
После купания: сначала эмолент, затем Элидел.
В инструкции читаем, что в течение 2 часов на участках кожи, на которые наносилась мазь Протопик, нельзя использовать смягчающие средства.
Нужно ли рекомендовать сорбент при атопическом дерматите?
Обострения атопического дерматита в большинстве случаев не связаны с тем, что попадает в желудочно-кишечный тракт. Поэтому в рекомендациях по лечению атопического дерматита вы не найдете сорбентов.
Но если атопический дерматит сочетается с пищевой аллергией, и обострение случилось после употребления в пищу продукта-аллергена, применение сорбента оправдано.
Вопрос 6.
Нужны ли пробиотики при атопическом дерматите?
Хотя многие врачи рекомендуют пробиотики при атопическом дерматите, на самом деле они не нужны. Ну, подумайте сами: как может пробиотик помочь в восстановлении нарушенного эпидермального барьера? Как он может повлиять на генетически обусловленную особенность иммунного ответа?
Никак.
Нужно ли наносить эмолент на открытые участки тела в холодное время года перед выходом на улицу?
Обязательно, только не совсем перед выходом, а минут за 40.
Как правильно купать ребенка с атопическим дерматитом?
Врачи дают такие рекомендации:
- Купать при температуре 33-34 градуса не больше 10 минут.
- Смягчать воду специальными средствами для смягчения воды.
- Не пользоваться душем.
- Вместо губки — мягкая ткань.
- После купания тело не вытирать, а промокнуть полотенцем и сразу нанести эмолент.

Почему атопический дерматит проходит на море, а потом опять появляется?
Потому что на море – минимум одежды, максимум влажности и частые погружения в воду. Кожа насыщается влагой. Ей хорошо, она счастлива и спокойно реагирует на триггеры, которые мы разбирали выше.
Помимо этого, благотворное действие оказывают ультрафиолетовые лучи.
В схемах лечения атопического дерматита врачи иногда назначают общее УФО.
Нужно ли наносить эмоленты в период ремиссии?
Обязательно! Это позволит уменьшить потери кожей влаги, предупредить избыточную сухость кожи и все, что за этим последует.
Эмолент наносится только на проблемные места или на всю кожу?
На всю.
Оправдано ли купание ребенка с использованием череды, чистотела?
Нет, не оправдано. Во-первых, они сами могут быть триггерами и вызвать обострение. Во-вторых, череда еще больше сушит кожу.
Почему так сложно бывает справиться с обострением атопического дерматита?
Для этого есть множество причин:
- Не используют эмоленты совсем или используют их только вне обострения.
- Применяют эмоленты в символических количествах, которые не в состоянии как следует увлажнить кожу. Еще раз повторю: расход эмолента должен быть 250-500 мл в неделю, не меньше.
- Не подобран оптимальный эмолент.
- В качестве эмолента используется детский крем или что-то подобное.
- Не устранены триггеры (см. выше), поддерживающие хроническое воспаление в коже.
- Мама ребенка боится применять гормоны. А есть врачи, которые боятся их назначать. При атопическом дерматите топические стероиды — основные средства лечения.
- Неправильно подобрана форма топического стероида.
- Стараются вылечить атопический дерматит «изнутри» диетой, антигистаминными средствами, сорбентами, пробиотиками, бактериофагами, хотя причина его — нарушение защитного кожного барьера, и нужно лечить его «снаружи».
Вот и все на сегодня.

Если у вас остались вопросы, пишите ниже в окошечке комментариев.
«С какими запросами и вопросами покупателей, которые касались атопического дерматита, вам приходилось сталкиваться?»
Пишите! Мне думается, что эту тему мы еще продолжим.
До новой встречи на блоге «Аптека для Человека»!
С любовью к вам, Марина Кузнецова
P.S. На этом сайте вы можете приобрести книги для Аптекаря по повышению среднего чека, секретам аптечных продаж, ортопедическим товарам, фарм. мерчендайзингу, а также сборники статей блога. Все подробности здесь.