Экзема у детей
Эта разновидность болезни усугубляется тем, что болячки находятся на открытых участках кожи и всегда видны посторонним. Причинами их возникновения могут стать:
- иммунные заболевания;
- болезни ЖКТ;
- аллергии;
- гипертиреоз;
- наследственность;
- сахарный диабет;
- стрессы и психологические проблемы;
- нервные перенапряжения.
Характерные пятна без четких границ выступают на внутренней части локтей, кисти, запястьях, реже на ладонях. Со временем пузырьки превращаются в гнойные раны, которые, лопаясь, выделяют серозную жидкость. Кожа теряет эластичность, становится жесткой, покрытой коростами, которые при нетерпимом зуде расчесываются до крови.
Мокнущая экзема на руках и пальцах сопровождается зудом, дискомфортом, болезненными ощущениями, которые могут стать причиной постоянной утомляемости, нервозности, бессонницы. Несвоевременное лечение приводит к хроническим инфекциям, распространению болячек по всему телу. Реагировать на симптомы болезни нужно быстро, обратившись на консультацию к врачу-дерматологу, применяя заживляющие мази, кремы, антигистаминные средства. Болезнь не передается контактным путем, поэтому рукопожатий можно не избегать.
Болезнь может проявиться и у детей. Основными причинами являются наследственная предрасположенность, стресс или аллергия, например, на ингредиенты молочных смесей. Мокнущая экзема у грудничка проявляется высыпаниями и папулами на груди, лице, шее, сгибах рук, в области паха. В аптеках есть специальные медикаменты, мази и кремы, предназначенные исключительно для детей.
Методы лечения с помощью аптечных лекарств состоят из нескольких этапов. При проявлении начальных стадий пациенту рекомендованы внутримышечные инъекции из растворов глюконата кальция, сульфата магния и тиосульфата натрия, которые укрепляют иммунитет. Для очистки организма применяют мочегонные препараты с энтеросорбентами, выводящие токсины.
Для купирования процессов воспаления используются антигистаминные препараты: гистан, резорцин, тавегил. Кроме устранения болезненных очагов они способны эффективно избавить от мучительного зуда. Дневные транквилизаторы в форме капсул и таблеток при купировании воспалений помогут избавиться от стрессовых состояний, депрессии, нервных напряжений. Комплекс препаратов для лечения назначает врач-дерматолог.
Ихтиоловая мазь содержит в составе березовый деготь, который обладает целебными антибактериальными, противовоспалительными и обезболивающими свойствами. Лечебные кремы из нафталана предотвращают заражение патогенными организмами. Язвы на теле результативно залечивают составы на основе нитрата серебра.
Народное лечение
Как лечить мокнущую экзему народными способами? Издавна люди использовали для врачевания натуральные компоненты, только в них видели истинную пользу в лечении. Березовый деготь является отличным антисептиком, который убивает болезнетворные организмы. Проверенным способом народного лечения мокнущей экземы являются увлажняющие мази на основе мочевой кислоты, масло из зверобоя и тмина, горчица, составы на основе болотной ряски.
Как лечить мокнущую экзему? Современная медицина предлагает множество вариантов терапии, они включают в себя различные лекарственные средства. В зависимости от места локализации, стадии развития ваш лечащий врач может назначить следующие препараты:
- средства, устраняющие зуд, жжение;
- антибактериальные мази, примочки;
- противогрибковые препараты (мази, таблетки, растворы);
- кортикостероиды (для наружного применения);
- витамины В1, В6;
- лекарственные средства, успокаивающие нервную систему;
- антигистаминные средства.
Важно! Во время лечения исключите тяжёлые физические нагрузки, отправьтесь на отдых, расслабление важно для ума и тела.
Как уже было сказано выше, второе название экземы – мокнущий лишай. Природа происхождения недуга – нервно-аллергическая. При развитии заболевания начинает появляться мокнущее пятно на ноге или в другой части тела, оно покрыты множеством пузырьков и трещинок, но невооруженным взглядом их достаточно сложно рассмотреть. В основном болезнь затрагивает маленьких детей, причем при отсутствии должного лечения она может принять хроническую форму развития.
Выделяют целый ряд причин, способствующих развитию экземы:
- Сбой в работе эндокринной или нервной системы.
- Иммунодефицит.
- Различные инфекции.
- Аллергия на что-либо.
Зачастую заболевание возникает из-за дисфункции, которая связана с работой нервной системы.
Мокнущий лишай у детей проявляется с наличием признаков себорейной, истинной и микробной экзем. Симптомы этих форм болезни по-разному комбинируются и могут сочетаться на разных частях тела. Первые симптомы болезни могут появляться у детей, которым исполнилось три месяца. В основном заболевание характерно для малышей, которых вскармливают искусственно.
Изначально у ребенка может поражаться лоб, потом – щеки. После этого постепенно поражение затрагивает волосистую часть головы, шею, ушные раковины, конечности, туловище, ягодицы. Ребенка беспокоит бессонница, так как он ощущает сильный зуд. Себорейная экзема может проявляться уже на второй неделе жизни ребенка.
Экзема иногда может сопровождаться астмой и возникать на фоне экссудативного диатеза. Часто расположенность к экземе наблюдается на протяжении всей жизни. Дети, страдающие этим недугом, часто имеют аллергию на определенные продукты, запахи, пыль, медикаменты. Любая аллергическая реакция может стать своеобразным толчком к развитию экземы.
Важно внимательно отнестись к такой проблеме у грудных малышей. Необходимо обязательно посоветоваться с врачом относительно кормления таких детей. Малышей с экземой нельзя туго пеленать, а также использовать для них одежду из ненатуральных тканей. Купая малыша, в воду можно добавить череду, ромашку, дубовую кору.
Причины
Абсолютно здоровый человек, который не перенёс стресс или другие травмы заболеть мокнущим лишаем не может. Способствуют развитию заболевания различные факторы:
- наследственная предрасположенность;
- стресс, психическое перенапряжение;
- аллергическая реакция;
- иммунные заболевания;
- болезни ЖКТ;
- влияние внешней среды (химические вещества, физические нагрузки);
- нарушения в работе эндокринной системы;
- протекание хронического недуга;
- перенесённое накануне инфекционное заболевание.
Осложнять протекание болезни может грибковая инфекция, поэтому нужно следить за ранками, не допуская заражения различными инфекциями.
Этот недуг протекает хронически, велика вероятность рецидивов. Даже при полном излечении, никто не гарантирует, что вы больше не столкнётесь с этой проблемой, но мы подскажем эффективные методы лечения, которые снизят риск повторного инфицирования.
Заразиться экземой можно по кровной линии, передаётся генетическая предрасположенность, но не сам недуг. Болезнь не заразна! Поэтому увидев лицо, с такими неприятными симптомами, не бегите прочь, заболеть вы не сможете. Развитию болезни способствует ослабевший иммунитет, другие патологии.

Мокнущий дерматит развивается вследствие 2 групп причин — внутренней и внешней. К первой группе относятся заболевания:
- желудка и кишечника;
- печени;
- поджелудочной железы;
- почек.
Все эти недуги приводят к тому, что в организме появляются «неправильные» и даже токсичные вещества, которые в норме не образуются или быстро выводятся. Организм пытается вывести их чрезкожно, и в результате она повреждается.
Внешние причины воспалительного заболевания кожи – это: контакт с химическими веществами (например, на производстве или в быту), попадание и последующее размножение на коже грибковой или бактериальной флоры. Последнее возможно только при условиях повреждения кожного покрова: при микротрещинах, в тех местах, где происходит трение об одежду, ремни или обувь.
В зависимости от основных причин, мокнущий дерматит может быть:
- профессиональным (возникает в результате контакта с вредными веществами на производстве);
- пиококковым, когда его вызвала бактериальная флора;
- дерматомикозом (его причина – грибок);
- бытовым — это мокнущий дерматит, возникающий из-за частого контакта кожи со средствами бытовой химии.
Бывает также мокнущий атопический дерматит. Он возникает у людей, имеющих наследственную предрасположенность: если оба родителя имеют эту патологию, шанс заболеть равен 81%, если болен только один родитель – 56%. Провоцируют возникновение болезни определенные обстоятельства: нарушения работы или центральной, или вегетативной нервной системы, попавшие на кожу аллергены (вещества, вызвавшие неправильную реакцию со стороны иммунной системы), хронические стрессы, употребленные непривычные продукты, поездка в местность с другим климатом.
Также в разделе: Атопический дерматит
Когда контакт с аллергеном произошел у человека, не имеющего наследственных сбоев в системе иммунитета, развивается аллергический мокнущий дерматит. Он не имеет склонности к постоянному повторению, в отличие от своего атопического аналога, разве что человек постоянно контактирует с аллергенами.
Частичное изменение цвета кожных покровов обуславливается разными факторами. Они бывают внешними и внутренними. К первым относятся воздействие солнца, ветра, мороза, высокой температуры, химических веществ. Внутренними факторами являются заболевания разного рода, поражающие человека. Это может быть возникновение инфекции, воспаление органов пищеварительной системы.
Самым распространенным видом кожных образований на теле человека являются пятнышки красноватых оттенков. Если красное пятно на теле чешется – это признак дерматологической патологии или грибковых инфекций. При заболевании кандидозом могут возникать зуд, покраснения участков кожи. Разные виды дерматитов, лишай, экзема проявляются чешущимися и шелушащимися красноватыми пятнышками.
При аллергических реакциях на здоровой коже выскакивают прыщики, пятнышки красных оттенков. В результате стресса иногда появляются темно-красные и бордовые пятна на шее, груди. Они часто исчезают после стабилизации состояния. При нарушении обмена веществ происходит появление сыпи на лице и руках. Во всех этих случаях возникновение пятен может как сопровождаться зудом, так и проходить без него.
Темные
Пятна на теле светло-коричневого цвета связывают с действием солнца. Это явление называется «нарушением пигментации». После принятия солнечных ванн кожа может покрыться коричневыми пятнышками. Это говорит о переизбытке в организме пигмента меланина. В пожилом возрасте у женщин кожа часто покрывается старческими бляшками темно-коричневого, черного цвета.
Шелушащиеся
Лишай оставляет на коже пятнышки с четко очерченной каймой. За короткое время они распространяются по всему телу. При себорее кожа сильно шелушится и чешется. Покрасневшие места на кожном покрове человека, сопровождающиеся шелушением, бывают при грибковых инфекциях. Начать шелушиться и краснеть кожа может из-за сухости или воздействия низких температур.
Розовые
Поражения кожных покровов, имеющие вид розоватых пятнышек, часто возникают из-за атопического дерматита. Это проявление аллергической реакции организма. Его может вызвать употребление каких-либо продуктов, пыль, контакт с химическими средствами. Иногда пятна розового оттенка возникают из-за нестабильного психоэмоционального состояния человека. Локализация высыпаний охватывает шею, лицо, руки, грудь.
При таком заболевании, как розовый лишай, пятнышки появляются на спине, бедрах, боках. Болезнь активизируется при сниженном иммунитете, после перенесения инфекционных заболеваний. Стригущий лишай, который провоцирует розоватые высыпания, бывает в детском возрасте. Преимущественно болезнь поражает участки кожи на голове ребенка, но иногда локализуется на лице, шее.
Из-за недостаточного количества влаги кожные покровы иссушаются, становятся грубыми. Сухие пятна на лице, руках, шее возникают при длительном нахождении на солнце. Такое же действие производит ветер, морозная погода. Появление сухих пятен может быть спровоцировано патологиями желудочно-кишечного тракта.
Если кожные высыпания имеют вид светлых шершавых пятен, скорее всего, это отрубевидный лишай. Еще его называют солнечным грибком. При этом заболевании в роговом слое дермы начинается воспалительный процесс. Пораженные клетки отмирают, образовывая чешуйки. Пятно начинает чесаться и шелушиться. Характерными признаками этого вида лишая является наличие светлых пятен на смуглом теле. На бледной коже образования имеют желто-коричневый оттенок.
Красные выпуклые
Покраснения на коже в виде пятен часто принимают вид волдырей, блестящих бляшек, отеков. Подобные следы возникают после укусов кровососущих и жалящих насекомых. Центр укуса может припухнуть и начинает отекать – это реакция организма на впрыскивание яда под кожу. Многие инфекционные заболевания характеризуются появлением гнойных образований красного цвета, волдырей.
Пятнышки сероватого оттенка на теле человека вызывает такая опасная болезнь, как рак. В этом случае кожные образования характеризуются гладкой поверхностью. Пигментные пятна, возникающие на солнце, тоже могут быть серого цвета. Это плоские высыпания, которые появляются у людей в пожилом возрасте. Пятнышки с серыми чешуйками бывают и при заражении одним из видов лишая.
При наличии заболеваний крови и внутренних органов нос, лоб, щеки часто покрываются синюшными пятнами. К этому приводит наличие таких болезней как: лейкемия, тромбоцитоз, печеночная недостаточность. Пятна фиолетовых оттенков вызывают следующие редкие заболевания:
- пламенеющий невус;
- синдром Кобба;
- саркома Капоши;
- синдром мраморной кожи.
Этот недуг также называют мокнущим лишаем. Экзема имеет нервно-аллергическую природу. Как правило, в процессе развития заболевания проявляется покраснение и отечность кожи, после чего постепенно образуются трещинки и очень мелкие пузырьки, которые трудно различить невооруженным глазом или на фото. Сначала кожа в области поражения сухая, но позже на месте пузырьков появляются гнойники либо мокрая кожа.
Симптомы экземы
Не всегда появление красных пятнышек на коже сопровождается дополнительными признаками клинической картины. Такое может быть при нервном перенапряжении или аллергической реакции на определённый фактор. Однако это индивидуально и зависит от особенностей организма. В целом клиническая картина может дополняться такими симптомами:
- местное повышение температуры;
- сухость кожных покровов;
- зуд;
- шелушение;
- образование пузырьков с жидкостью на месте пятен;
- преобразование высыпаний в коричневые пятна на коже;
- образование на поверхности пятна корочек.
Красные пятна на коже головы могут быть признаком себорейного дерматита или лишая. В этом случае, общая клиническая картина может иметь такие специфические дополнительные симптомы:
- выпадение волос на поражённых участках кожных покровов;
- образование большого количества перхоти;
- сильный зуд, который может усиливаться после мытья волос.
Следует сказать, что красные пятна на коже лица, рук или всего тела, могут быть признаком любого дерматологического или инфекционного заболевания. В этом случае, клиническая картина не может быть однозначной. Поэтому применение даже местных препаратов не желательно. Обусловлено это тем, что при таких самовольных медицинских мероприятиях клиническая картина становится смазанной, что усложняет диагностику.
Мокнущий лишай на разных участках тела обладает рядом общих признаков. Визуальные симптомы – это покраснение кожи, объемные воспаления в форме пузырьков, хаотичные пятна с неровными очертаниями. Симптомы мокнущей экземы, которые ощущает больной: интенсивный и регулярный зуд, сухость кожных покровов, недомогания, бессонница.
Характерной особенностью заболевания является симметричность проявляющихся процессов. У детей экзема часто развивается на лице, подбородке, реже – на голове, спине, груди, коленах и локтях. У взрослых пациентов часто диагностируется экзема на руках, шее, лодыжках, а также в местах изгибов – на внутренней стороне локтя или на внешней части колена. Чтобы определить, как лечить заболевание, важно изначально отнести проявившийся недуг к определенному виду.
Однако выделяется ряд симптомов, характерных для всех разновидностей болезни: покраснение кожи, появление пузырьков, корочек, трещин, наличие шелушения и расчесов. Также на пораженных местах появляются пятна, цвет которых может варьироваться от розового до синюшного. Лечение экземы на руках, а также на других участках тела важно производить таким образом, чтобы уменьшить проявления еще одного симптома – приступов сильного зуда, которые чаще всего проявляются по вечерам, а также сразу же после контакта пораженного участка тела с водой.
У ребенка и взрослого болезнь будет иметь несколько различающиеся симптомы, поэтому их рассматривают отдельно.
Мокнущий дерматит у грудничков и детей до 3 лет проявляется образованием покраснений, на месте которых вскоре возникают мокнущие язвы, и из них выделяется прозрачная жидкость. Затем эти зоны покрываются корочками. Локализуются воспаленные участки на щеках и за ушами, на локтях и коленях. Очень редко поражение кожи затрагивает туловище.
У детей 3-12 лет болезнь характеризуется появлением отека и покраснения в области шеи, тыльной стороны кистей, на локтях и под коленями. На месте покраснений вскоре появляются отдельные более красные участки, пузыри, которые, вскрываясь, образуют блестящие розоватые «островки» — эрозии. Потом области воспаления трескаются и становятся болезненными, из трещин выделяется прозрачная жидкость.
Пораженные участки сильно зудят. Ребенок расчесывает их, в результате заносит сюда инфекцию, и вместо сукровицы из трещин начинает выделяться гной. О заживлении воспаления говорит появление корочек и уменьшение красноты. Там, где были очаги мокнущего дерматита, остаются более темные, чем окружающая кожа, пятна.
У подростков 12-18 лет проявления мокнущего воспаления кожи ненамного отличаются от описанного ранее. Отличие в том, что пораженные участки могут спонтанно исчезнуть, или так же внезапно разрастись.
Мокнущий дерматит на теле взрослого выглядит как участки покраснения и припухлости, на которых вскоре появляются пузырьки, сменяющиеся затем гладкими и сочащимися эрозиями, трещинами и корочками. Излюбленные места воспалений: естественные складки тела, сгибы суставов, тыльные поверхности кистей и стоп.
При всех разновидностях экземы отмечаютя отечность, покраснение кожи, на этом фоне пузырьки, мокнутие, серозные и/или геморрагические корочки, шелушение, расчесы, трещины, пятна от насыщенно розового до синюшно-лилового цвета. Сильный зуд, особенно вечером и после контакта с водой.
Главная особенно заболевания – все процессы появляются симметрично. Мокнущие пятна на коже у ребенка могут локализоваться на спине, груди, локтях, коленях и прочее. У взрослых людей может появиться мокнущее пятно на голове. Для того чтобы выбрать метод лечения необходимо изначально понять, какой вид экземы развивается именно у вас, для этого нужно пройти обследование.
Лечение должно быть направлено не только на устранение пятен, но и на избавление от зуда. В основном оно может появляться по вечерам, особенно после контакта с водой.
На лице
Этот вид мокрой экземы проявляется редко, но воспринимается пациентами очень негативно, в связи с появлением неэстетического внешнего вида. Мокнущие болячки на лице, кожные высыпания, везикулы, мелкие трещинки проявляются на бровях, носу, в области губ, реже на щеках. Часто проявления болезни на одних участках лица исчезают и появляются а других. Мокрая экзема на лице может стать причиной попадания через открытые ранки инфекций.
Мокнущая экзема на лице возникает из-за ослабления иммунитета и защитных свойств эпидермиса. На ее развитие могут повлиять генетические факторы или нарушение обмена веществ. Различают три вида мокрой экземы кожи:
- себорейная, на участках с волосяной растительностью;
- профессиональная, которая вызвана воздействием химических веществ;
- микробная экзема, которая является следствием других кожных заболеваний.
Диагностика
Если на теле появляются красные пятна, которые шелушатся, чешутся, следует обращаться к дерматологу или дерматовенерологу. В первую очередь, врач проведёт подробный физикальный осмотр, для выяснения локализации и характера высыпаний. Также во время беседы с пациентом следует выяснить общий анамнез.

Кожные пробы на аллергию
- общий и биохимический анализ крови;
- общий анализ мочи;
- тест на наличие аллергена;
- соскоб с поражённых участков кожного покрова;
- УЗИ внутренних органов;
- тест на ЗППП.
Дополнительные методы диагностики будут зависеть от конкретной клинической картины и предполагаемой этиологии.
Мокнущий дерматит очень напоминает экзему (хроническое воспаление кожи). Отличается он только тем, что:
- пораженные участки – отечны;
- на них появляются более красные пятна и пузырьки;
- пузырьки могут быть сразу заполнены гноем;
- в воспаленных очагах появляются трещины различной глубины.
Эти различия не всегда видны невооруженным глазом, поэтому, для назначения правильного лечения мокнущего дерматита нужна профессиональная диагностика. Ее проводит врач-дерматолог на основании визуального осмотра и проведения кожных проб пораженных участков.
Постановка диагноза основана на клинической картине и анамнезе.
Чтобы диагностировать мокнущий лишай у взрослых и детей, врач изначально производит тщательный осмотр, изучая клиническую картину. Также специалист руководствуется анамнезом, а при необходимости назначает дополнительные обследования.
Для того чтобы избавиться от неприятных высыпаний на коже, необходимо точно установить диагноз. От этого зависит назначение адекватного лечения. Лекарства выписывает только врач на основе диагностических исследований. Этот процесс начинается с опроса пациента и его физического осмотра. Затем следует лабораторное обследование с применением специального оборудования. Проводятся такие исследования:
- Дерматоскопия. Оценка состояния дермы с помощью инструмента для визуального обследования поражений кожи.
- Анализ тканей. С пораженного участка берется соскоб. Частички кожи рассматривают под микроскопом на предмет выявления паразитов.
- Анализ крови. Таким методом определяют наличие воспаления в организме.
- Бактериологическое исследование. Врач берет мазок и проводит тесты по выявлению микроорганизмов.
Лечение народными средствами
Большинство людей доверяют способам лечения, проверенных временем, к тому же средства народной медицины экологически чисты, и вы точно знаете состав вещества. Сегодня рассмотрим отличные рецепты, помогающие при экземе на разных участках тела.
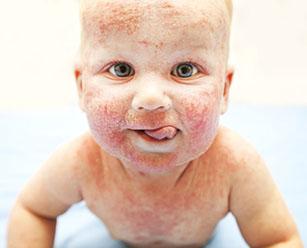
Мокнущая экзема на лице
Народные методы, в большинстве случаев, оказывают отличный результат. Лицо – деликатная зона, не хочется, чтобы на ней остались рубцы, шрамы, поэтому прибегайте к таким рецептам:
- натрите обычный картофель на тёрке, сок слейте, из полученной кашицы сделайте маску на лицо, держите около 20 минут. Данную процедуру проводите 2 раза в день;
- экзему на веках излечит отвар из берёзовых почек. Стакан сырья залейте стаканом воды, кипятите 15 минут, дайте остыть. Пропитайте отваром марлю, прикладывайте к больным векам;
- к проблемным местам прикладывайте листья бузины, предварительно промыв их водой, следите за тем, чтобы на растении не было паразитов;
- отвар можно приготовить из следующих трав: ромашка, шалфей, календула. Возьмите по 20 г всех ингредиентов, залейте двумя стаканами кипятка. Настаиваться отвар должен 30 минут, затем смочите марлю и нанесите на лицо, держите 20–30 минут;
- мокнущую экзему лечат с помощью каланхое. Сок одного листика выдавить на марлевую повязку, приложите к больным местам. Проводить эту процедуру стоит до тех пор, пока повязка не высохнет (не более 506 минут), а вещество не впитается в кожу. Проделывайте такие манипуляции не менее двух раз в сутки до полного выздоровления.
Мокнущая экзема на руках
Рассмотрим заболевание, на кистях, локтях, по всей длине руки, эффективные средства народной медицины:
- сделайте ванночку для рук из дубовой коры, подорожника, ромашки, череды, хвоща. Окуните свои ручки в ванну, с отваром одной из этих растений на 30 минут, затем промокните чистым полотенцем. Проводите такие манипуляции каждый день, результат заметите уже через 3 процедуры;
- петрушка. Отличная зелень, её сок втирайте в поражённые участки кожи. Также можно смешать петрушку лимонный сок (1:1) и принимать внутрь по 1 чайной ложке утром натощак. Можно совмещать наружное и оральное применение петрушки для усиления эффекта;
- изготовьте мазь для лечения мокнущей экземы на руках: подогрейте 1 стакан подсолнечного масла, добавьте 50 г канифоли, пчелиный воск, сок алоэ, дождитесь полного растворения всех компонентов в масле. Остудите полученную смесь, наносите на поражённые участки рук каждый день;
- возьмите листья смородины и калины, залейте кипятком, смочите этим отваром марлю, приложите к ране на 3–4 часа.
О том, как вылечить экзему, можно узнать и из сохранившихся до сегодняшнего дня рецептов народной медицины. Эффективна мазь, в которую входит по 20 г листьев лопуха, цветов ромашки, корня копытня, травы иван-чая. Все эти компоненты используются в высушенном виде. В эту смесь добавляется вода, и травы варятся на медленном огне. Позже к ним нужно добавить столовую ложку масла. После того, как смесь достаточно загустеет, ее процеживают и наполовину перемешивают с глицерином.
Можно приготовить для наружного применения и обыкновенный отвар из корня лопуха, для приготовления которого нужно 15 г измельченного сухого корня лопуха злить одним стаканом воды и прокипятить десять минут. Компрессы на пораженные места делают также из свежих ягод земляники, предварительно хорошо растолченных.
Народная медицина рекомендует также отвары и настои для внутреннего приема. В этом случае можно пройти курс лечения отваром цветков глухой крапивы, который употребляют несколько раз в день за полчаса перед приемом пищи. Аналогично можно принимать отвар из корня пырея, чай из вербены. Также рекомендуется пить чай из сухих плодов калины, а также принимать несколько дней по 2 мл облепихового масла.
Рекомендации при экземе

Главной мерой профилактики служит лечение хронических заболеваний, укрепление иммунитета. Но если вы уже переболели экземой, то вам следует придерживаться определённых правил, чтобы избежать рецидива:
- соблюдайте личную гигиену, но не переусердствуйте с водными процедурами;
- не злоупотребляйте алкоголем, табаком;
- пользуйтесь увлажняющими косметическими средствами;
- выбирайте гипоаллергенные бытовые средства;
- избегайте стрессов;
- придерживайтесь диеты, избегайте употребления пищевых аллергенов;
- носите одежду из натуральных тканей, откажитесь от синтетики.
Даже полностью излечившись, никто не даст полной гарантии, что болезнь не вернётся, поэтому целесообразно будет соблюдать меры профилактики, вести здоровый образ жизни. Если всё-таки недуг вас настиг, то пользуйтесь нашими советами, эффективными методами лечения.
В следующем видеоролике доктор Московской клиники расскажет ещё больше подробностей о мокнущей экземе:
- Во время обострения обязательно соблюдайте гипоаллергенную диету.
- Контакт с бытовой химией только в перчатках, после этого кожу рук смазывать кремом.
- Минимальный контакт с водой.
В дни, когда заболевание обостряется, следует обязательно соблюдать диету, исключив из рациона все аллергены. Не нужно допускать контакта пораженных участков тела с водой, а также с бытовой химией. Следует также ограничить контакт с аллергенами, которые в свое время уже становились причиной развития заболевания. Важно не допустить попадания в организм инфекций, в частности, вируса простого герпеса.
Обязательно производится санация очагов инфекции, которыми являются лямблиоз желчных путей, острые пиодермии, варикоз, дисбактериоз кишечника.
Лечение экземы у детей требует обязательной дегельминтизации. Ребенок во время лечения должен получать большое количество природных витаминов из овощей и фруктов.
Диета при заболевании

- Эффективность: лечебный эффект через 21 день
- Сроки: постоянно
- Стоимость продуктов: 1380-1460 рублей в неделю
Немаловажную роль в борьбе с недугом, играет соблюдение специальной диеты:
- обогатите свой рацион кашами, молочными продуктами, овощами, зеленью;
- исключите: жареное, жирное, алкоголь, «быструю еду»;
- потребляйте не менее полтора литра воды ежедневно. Жидкость выводит токсины из организма, насыщает клетки необходимой влагой.
Придерживайтесь следующих правил, чтобы ускорить процесс выздоровления:
- по возможности, не мочите поражённые участки кожи;
- пользуйтесь гипоаллергенными средствами личной гигиены;
- защищайте повреждённую кожу от солнечных лучей;
- избегайте стрессовых ситуаций, ежедневно совершайте пешие прогулки.
При выборе средства от экземы, обратите внимание на следующие названия: мазь Вилькинсона, Целестодерм, Тридем, салициловая мазь. Все эти вещества можете приобрести в аптеке, по приемлемым ценам.